Organtransplantation
1. Überblick
O. meint die Übertragung von organischen Körperteilen zu Heilzwecken. Transplantiert werden können darüber hinaus auch Zellen oder Gewebe. Handelt es sich um komplexe Gewebe, spricht man von sogenannten composite tissues (z. B. Armen, Händen, Gesichtern, Uteri oder Penissen). Medizinisch stellt sich die Entwicklung der Transplantationsmedizin nicht zuletzt aufgrund der Entwicklung differenzierter Medikamente zur Immunsuppression als Erfolgsgeschichte dar. Das hat allerdings die Schattenseite, dass für immer mehr Kranke eine O. in Betracht kommt, das Aufkommen an Spenderorganen mit dieser Entwicklung aber nicht Schritt hält. 2018 etwa standen 3 599 aus postmortalen Organspenden realisierten Nierentransplantationen 9 403 Patienten auf der Warteliste gegenüber.
Die wichtigste rechtliche Grundlage der Transplantationsmedizin stellt in Deutschland das im Jahre 1997 geschaffene TPG dar. Es unterwirft in § 1a Nr. 2 TPG bestimmte Organe, nämlich Herz, Lunge, Leber, Niere, Bauchspeicheldrüse und Darm (= vermittlungspflichtige Organe) besonderen Vermittlungsregelungen. Manche Organe können jedenfalls im Grundsatz nur aus einer Totenspende stammen (z. B. Herzen). Andere Organe sind paarig vorhanden und ersetzbar (z. B. Nieren) oder teilregenerierbar (etwa die Leber bei der Leberteilspende). Das greift das Gesetz auf und unterwirft Lebend- und Totenspende unterschiedlichen Regelungen. Das TPG gliedert sich formal in acht Abschnitte. Es enthält die Unterscheidung zwischen der Lebend- (§ 8 TPG) und der Totenspende (§§ 3–7 TPG), Regelungen hinsichtlich der Anforderungen, die an die Zustimmung des Organspenders zu stellen sind (§§ 3 ff. TPG), das Verbot des Organhandels (§ 17 TPG), Regelungen (bzw. eher: Regelungsansätze) hinsichtlich der Vermittlung und Übertragung bestimmter Organe, der durch die Transplantationszentren getroffenen Entscheidungen zur Aufnahme auf die Warteliste sowie der Zusammenarbeit bei der Entnahme von Organen. Damit trifft es auch Regelungen hinsichtlich der vier für das Transplantationsgeschehen bes. bedeutsamen Organisationen, nämlich der Transplantationszentren, der Koordinierungsstelle, der Vermittlungsstelle und derjenigen Instanz, die das Geschehen normativ entscheidend beeinflusst: der BÄK.
2. Lebendspende
Eine Lebendspende setzt voraus, dass der Spender volljährig und einwilligungsfähig ist. Er muss aufgeklärt worden sein, in die Entnahme eingewilligt haben und nach ärztlicher Beurteilung als Spender geeignet sein, vgl. § 8 Abs. 1 S. 1 Nr. 1 a-c TPG. Der wichtigste Unterschied zur Totenspende, bei der zielgerichtete Spenden gerade ausgeschlossen sind, besteht darin, dass zwischen Spender und Empfänger eine bes. persönliche Verbundenheit bestehen muss (§ 8 Abs. 1 S. 2 TPG). Durch jene Nähebeziehung versucht der Gesetzgeber, den sonst befürchteten Organhandel zu verhindern, was verfahrensmäßig u. a. durch die Einschaltung einer Ethikkommission (§ 8 Abs. 3 S. 2 TPG) sichergestellt werden soll. Das Erfordernis der Nähebeziehung dient daneben auch dazu, die wegen der mit der Lebendspende einhergehenden Selbstschädigung bes. zu gewährleistende Freiwilligkeit der Spendeentscheidung abzusichern. Nach der (verfassungsrechtlich durchaus problematischen) Konzeption des TPG stellt sich die Lebendspende gegenüber der Totenspende als subsidiär dar (§ 8 Abs. 1 S. Nr. 3 TPG). Das bedeutet, dass eine Lebendspende nicht in Betracht kommt, wenn der potentielle Organempfänger auf die Möglichkeit einer Totenspende verwiesen werden kann.
3. Totenspende
Die O. setzt im Falle der Totenspende eine wirksame Einwilligung des Spenders, eine lege artis vollzogene Hirntoddiagnostik sowie die Organentnahme durch einen Arzt voraus (§ 3 Abs. 1 Nrn. 1–3 TPG). Die Feststellung des Hirntodes erfolgt auf Grundlage der Richtlinien der BÄK (Ermächtigung in § 16 Abs. 1 Nr. 1 TPG) anhand eines dreistufigen Diagnoseschemas, das die Diagnose einer Hirnschädigung und der klinischen Symptome des Ausfalls und sodann den Nachweis der Irreversibilität zum Gegenstand hat. Voraussetzung für die Diagnose des Hirntodes ist zunächst der Nachweis einer schweren primären oder sekundären Hirnschädigung. Dabei müssen vor Beginn der eigentlichen Hirntoddiagnostik alle anderen Ursachen einer tiefen Bewusstlosigkeit (etwa Vergiftungen, Kreislaufschocks etc.) ausgeschlossen werden. Die anschließende Untersuchung der klinischen Symptome des Hirnausfalles umfasst den gleichzeitigen Nachweis einer tiefen Bewusstlosigkeit (Koma), des Ausfalls der Spontanatmung (Apnoe) sowie des Ausfalls aller Hirnstammreflexe anhand von fünf Indizien (Pupillenreaktion, Puppenkopfphänomen, Hornhautreflex, Schmerzreaktionen im Gesicht, Würgereflex). Alle Untersuchungen müssen nach § 5 TPG jeweils von zwei dafür qualifizierten Ärzten durchgeführt werden. Diese Ärzte dürfen weder an der Entnahme noch an der Übertragung der Organe beteiligt sein. Sie dürfen auch nicht Weisungen von Ärzten unterstehen, die an der Entnahme oder der Organübertragung beteiligt sind. Die abschließende Feststellung der Irreversibilität der klinischen Ausfallsymptome kann durch eine wiederholte klinische Untersuchung nach einem angemessenen Beobachtungszeitraum oder durch apparative Zusatzuntersuchungen erfolgen.
In rechtlicher Hinsicht ist auch für eine Totenspende die Einwilligung des Spenders unabdingbare Voraussetzung. In Deutschland gilt im Kern die sogenannte erweiterte Zustimmungslösung. In erster Linie kommt es auf die (frühere) Erklärung (Einwilligung oder Widerspruch) des potentiellen Spenders an. Liegt keine schriftliche Verfügung (z. B. Organspendeausweis) vor, werden die nächsten Angehörigen nach dem bekannten oder mutmaßlichen Willen des hirntoten Menschen befragt. Wenn auch Anhaltspunkte für einen mutmaßlichen Willen fehlen, ist der nächste Angehörige nach eigenem, „ethisch verantwortbarem Ermessen“ zu einer Entscheidung im Rahmen seines Totensorgerechts berufen (vgl. § 4 Abs. 1 S. 1–2 TPG). Es handelt sich dann nicht mehr bloß um den Nachvollzug des Willens des hirntoten Organspenders, sondern um eine eigenständige Entscheidung an dessen Stelle, die als mutmaßlicher Wille des potentiellen Spenders unterstellt wird.
4. Das Organverteilungssystem
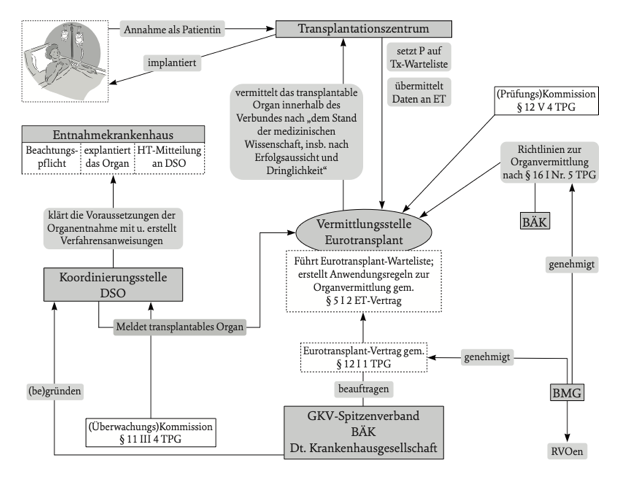
Als das TPG in Kraft trat, hatte sich im Kontext der Totenspende bereits ein länderübergreifendes Allokationssystem etabliert. Das betrifft namentlich den Zusammenschluss im sogenannten Eurotransplantverbund, dem derzeit Belgien, Deutschland, Kroatien, Luxemburg, Niederlande, Österreich, Ungarn und Slowenien angehören. Ziel des TPG war deshalb nicht die Schaffung eines neuen transplantationsmedizinischen Verteilungssystems, sondern die Anknüpfung an die gewachsenen Strukturen des deutschen bzw. (teil-)europäischen Transplantationssystems. Bis 1997 galt das Selbstbehaltungsprinzip, bei dem der jeweilige Organempfänger von der krankenhausinternen Warteliste ausgewählt wurde. Mit dem TPG vollzogen sich v. a. mit Blick auf das Organallokationsverfahren gravierende Veränderungen, indem eine Aufgabenteilung zwischen der Transplantation, der Organentnahme und deren Koordination und der sogenannten Allokation eingeführt wurde. Damit wollte der Gesetzgeber v. a. das Vertrauen in die Lauterkeit der transplantationsmedizinischen Entscheidungen sowie die Transparenz und Kontrollierbarkeit dort getroffener Entscheidungen sicherstellen. Das TPG legitimiert allerdings ein überaus kompliziert gesponnenes Netz von Kooperationsmustern und Entscheidungsprozessen öffentlich-rechtlicher und privater Rechtsträger. Beteiligt sind in Deutschland die knapp 40 meist öffentlich-rechtlich verfassten Transplantationszentren (Txen), daneben die als Koordinierungsstelle (§ 11 TPG) fungierende und nach hessischem Stiftungsrecht errichtete Deutsche Stiftung Organtransplantation (DSO), die als Vermittlungsstelle i. S. v. § 12 TPG beauftragte und als privatrechtliche Stiftung niederländischen Rechts verfasste Stiftung Eurotransplant (ET) mit Sitz im holländischen Leiden sowie die mit zentralen Rechtssetzungsfunktionen ausgestattete BÄK, ein nicht rechtsfähiger Verein bürgerlichen Rechts. Etabliert hat der Gesetzgeber damit ein Konzept „regulierter Selbstregulierung“, das auf der Idee einer zwischen Staat und Privaten geteilten Gemeinwohlkonkretisierung mit staatlicher Funktionsverantwortung beruht.
Das Implantationsmonopol liegt bei den Txen; sie entscheiden über die Aufnahme von Patienten auf die Warteliste (§ 10 Abs. 2 TPG). Die DSO übermittelt ET und den Txen alle erforderlichen Daten, so dass ET nach dem „passenden“ Empfänger suchen und die Vermittlung der gespendeten Organe einleiten kann. Bildlich gesprochen wandert nicht das Organ zum Empfänger, sondern der Empfänger zum Organ. Das Organvermittlungsmonopol liegt demgegenüber bei ET. ET führt dabei die Wartelisten der im ET-Verbund befindlichen Txen zu einer einheitlichen Warteliste zusammen. Aufgrund dieser Warteliste erfolgt die konkrete Organzuteilung. ET ist dabei allerdings an die Richtlinien der BÄK gebunden. Deren normative Vorsteuerung erfolgt freilich ganz unzulänglich. Die eigentliche Organverteilung und die Festlegung zentraler normativer Kategorien überlässt das Gesetz weitgehend nichtstaatlichen Akteuren.
Alle vermittlungspflichtigen Organe müssen über die DSO zu Vermittlungszwecken an ET gemeldet werden. Im Rahmen der Beauftragung als Vermittlungsstelle wurde ET vertraglich verpflichtet, ein patientenorientiertes Allokationssystem zu etablieren. Diese Aufgabe übernimmt ein computergesteuerter Algorithmus. Das Gesetz differenziert zwischen dem Zugang zu einer Behandlung im Wege der O. und der konkreten Allokationsentscheidung im Fall einer „akuten“ Organspende. Damit gibt es zwei Auswahlebenen bzw. Stufen: Erstens die Aufnahme auf die Warteliste und zweitens die konkrete Allokationsentscheidung. Um bei der Allokationsentscheidung von ET berücksichtigt zu werden, ist eine Registrierung auf der Warteliste eines Tx zwingend erforderlich (§§ 9, 12 Abs. 3 TPG). Allerdings handelt es sich, obwohl die Zeit auf der Warteliste (im Fall der Niere die Dialysezeit) für die Reihung bedeutsam ist, um keine reine Warteliste, da sich aufgrund der anderen punktwerten Faktoren (etwa der Blutgruppenkompatibilität) der Rang auf der Warteliste ungeachtet der Wartezeit täglich verändern kann. Für die Aufnahme auf die Warteliste des Tx (gesetzliche Regelung in § 10 Abs. 2 TPG sowie den Richtlinien der BÄK gemäß § 16 Abs. 1 S. 1 Nr. 2 TPG) ist ein bestimmter aktueller medizinischer Datensatz erforderlich, um eine Vermittlung durch ET überhaupt zu ermöglichen. Um bei einer Allokation berücksichtigt zu werden, muss ein Tx den Patienten also im zentralen Register von ET anmelden. Zu diesem Zweck hat ET 1995 das Eurotransplant Network Information System installiert. Über dieses Netzwerk erfolgt die Anmeldung der potentiellen Empfänger bei ET. Auf diese Weise hat die Vermittlungsstelle Übersicht über den gesamten Empfängerpool. Die zentrumsinternen Wartelisten sind für die Organzuteilung aber nicht gänzlich bedeutungslos, sie können etwa im Rahmen des beschleunigten Verfahrens relevant werden.
Das genannte dreistufige Verfahren bei einer O. (Totenspende) illustriert die folgende Übersicht.
Abb. 1: Das Organverteilungssystem
5. Defizite und Reformoptionen
Das deutsche Transplantationsrecht weist strukturelle Defizite auf, auch ist die konkrete Ausgestaltung des Konzepts „regulierter Selbstregulierung“ verfassungsrechtlich mehr als problematisch. Das gesamte System der Organverteilung ist wie nicht zuletzt die vorstehende Übersicht belegt hochgradig intransparent und – wie die Manipulationsfälle der letzten Jahre zeigen – leider auch missbrauchsanfällig. Mit der „regulierten Selbstregulierung“ gehen zudem nicht hinnehmbare Verantwortungsverflüchtigungen einher. Das liegt v. a. daran, dass das TPG wichtiges nicht bzw. nur rudimentär und verfassungsrechtliche Anforderungen verfehlend geregelt hat: Nicht bzw. nicht eindeutig geklärt wurde der Todesbegriff (Tod), weil das Gesetz in § 3 Abs. 1 und Abs. 2 TPG zwei unterschiedliche Todesbegriffe verwendet.
Auch fehlt eine rechtsstaatlichen Erfordernissen genügende hinreichend dichte normative Vorsteuerung der Allokationskriterien. § 12 Abs. 3 TPG nennt mit der „Erfolgsaussicht und Dringlichkeit“ zwei in tendenziellem Widerspruch stehende Allokationskriterien (je größer die Dringlichkeit desto geringer die Erfolgsaussicht und umgekehrt). Unklar ist weiterhin die Rechtsnatur der Verteilungsentscheidungen; das errichtete Kontrollregime der Aufsicht bzw. des Rechtsschutzes ist in starkem Maße rechtsstaatlich unbefriedigend. Zudem fehlt es den wesentlichen Entscheidungsträgern an einer hinreichenden demokratischen Legitimation, das betrifft namentlich die Richtlinientätigkeit der BÄK. Teile der Richtlinien (z. B. sechsmonatige Alkoholabstinenzverpflichtung bei der Leberspende) sind grundrechtswidrig, da sie mit dem aus Art. 2 Abs. 2 GG abgeleiteten Grundsatz der Lebenswertindifferenz unvereinbar sind. Auch die Einbindung von ET weist keine tragfähige verfassungsrechtliche Grundlage auf. Die Gleichsetzung des Hirntodes mit dem Tod des Menschen wird im verfassungsrechtlichen Schrifttum verbreitet abgelehnt (eine Entscheidung des BVerfG liegt bisher nicht vor). Und schließlich droht sich das als Ausnahme konzipierte sogenannte beschleunigte Allokationsverfahren, bei dem von den normativen Vorgaben der Organverteilung abgewichen werden kann, zum Standardverfahren zu entwickeln. Das sogenannte beschleunigte Verfahren wird angewandt, wenn die „normale“ (patientenorientierte) Allokation innerhalb des Zeitfensters nicht möglich ist, z. B. weil ein Organ von mehreren Kliniken aus medizinischen Gründen abgelehnt wurde und nun keine Zeit mehr verbleibt, um eine patientenorientierte Allokation fortzuführen. Dies ist bes. häufig dann der Fall, wenn es sich um ein Organ mit „erweiterten Spenderkriterien“ handelt, die Qualität des Organs also – z. B. aufgrund einer Erkrankung des Spenders – eingeschränkt ist. In einem solchen Falle kommt es wieder zur diskretionären Allokation, d. h. das Tx kann das Organ dem am besten geeigneten Empfänger auf seiner Warteliste in der Reihenfolge der Auflistung zuteilen. Normativ bleibt das Verfahren weitgehend im Dunkeln.
Auch dadurch wird belegt, dass das deutsche Transplantationsrecht einer umfassenden Neuregelung bedarf. Dazu könnte sich der Gesetzgeber an Vorbildern aus dem Ausland (etwa der Schweiz) orientieren. Dort sind in Verfassung und Gesetz Organverteilungskriterien explizit benannt, auch werden Aufsicht und Rechtsschutz im Gesetz explizit verankert.
Literatur
H. Lang: Aktuelle Probleme des Transplantationsrechts, in: ZfL 24/1 (2015), 2–10 • W. Höfling/Ders.: Richterliche Disziplinierung der Transplantationsmedizin?, in: NJW 67/47 (2014), 3398–3404 • U. Schroth/E. Hofmann: Die strafrechtliche Beurteilung der Manipulation bei der Leberallokation. Kritische Anmerkungen zu einem Zwischenbericht, in: NStZ 34/9 (2014), 486–493 • S. Augsberg: Entnahme von Organen und Geweben bei lebenden Spendern, in: W. Höfling (Hg.): TPG, 22013, 333–390 • A. Bader: Organmangel und Organverteilung, 2010 • D. Norba: Rechtsfragen der Transplantationsmedizin aus deutscher und europäischer Sicht, 2009 • H. Lang: Probleme der rechtsstaatlichen Einbindung der Transplantationsmedizin (Aufsicht, Rechtsschutz), in: W. Höfling (Hg.): Die Regulierung der Transplantationsmedizin in Deutschland, 2008, 61–70 • T. Gutmann: Für ein neues Transplantationsgesetz, 2006 • E. Schmidt-Aßmann: Organisationsformen des medizinischen Sachverstandes im Transplantationsrecht, in: B.-R. Kern u. a. (Hg.): Humaniora. FS für Adolf Laufs zum 70. Geburtstag, 2006, 1049–1068 • H. Lang: Deregulierte Verantwortungslosigkeit? Das Transplantationsrecht im Spannungsfeld von Kostendruck, regulierter Selbstregulierung und staatlicher Funktionsverantwortung, in: MedR 23/5 (2005), 269–279 • Ders.: Knappheitsentscheidungen im Sozialrecht. Zum Rechtsschutz gegenüber transplantationsmedizinischen Verteilungsentscheidungen, in: VSSR 20/1 (2002), 21–43 • S. Rixen: Lebensschutz am Lebensende, 1999.
Empfohlene Zitierweise
H. Lang: Organtransplantation, Version 08.06.2022, 09:10 Uhr, in: Staatslexikon8 online, URL: https://www.staatslexikon-online.de/Lexikon/Organtransplantation (abgerufen: 17.04.2025)